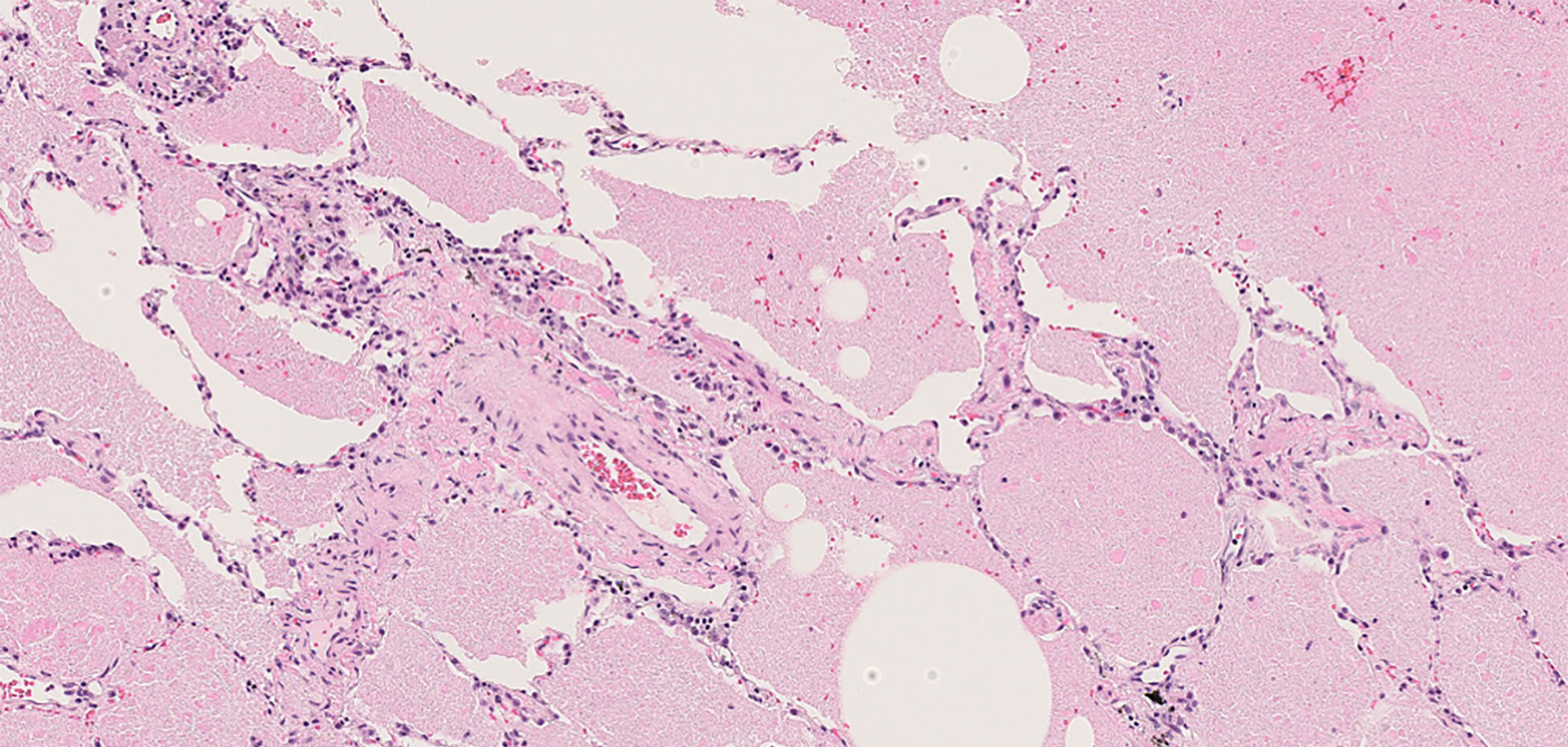
肺胞蛋白症に対する全肺洗浄法について
肺胞蛋白症の治療法の一つとして、全肺洗浄法があります。全肺洗浄法とは、全身麻酔下で、肺から異常に蓄積された老廃物を取り除く治療法です。一般的には、左右の肺を1回ずつわけて片方ずつ洗浄を行います。具体的には、患者の気管にダブルルーメンのチューブを挿管し、非洗浄側のチューブは人工呼吸器につなぎ、呼吸管理します。洗浄側のチューブには生理食塩水を注入し、一定時間後に排出することにより、肺胞に貯まった老廃物を体外に洗い出します。この操作を10~20回繰り返すことにより、片側の肺に貯留した老廃物を物理的に排除することができます。
全肺洗浄法は、自己免疫性肺胞蛋白症の治療に非常に効果的であることが報告されていますが、手順が複雑で、全身麻酔下で人工呼吸器を使用する必要があるため、手技に習熟した医師チームで実施しないと合併症などのリスクが高いという欠点もあります。
全肺洗浄法の効果
John F Seymourらは、2002年にAmerican Journal of Respiratory and Critical Care Medicineに刊行された「State of the Art: Management of Pulmonary Alveolar Proteinosis(Am J Respir Crit Care Med Vol 166. pp 215–235, 2002 DOI: 10.1164/rccm.2109105)」で、肺洗浄法は、患者の予後に大きく関わっていると述べています。この論文での肺洗浄法とはほとんどが全肺洗浄法です。
肺胞蛋白症の重症度に関係なく、経過中のどこかで肺洗浄法を受けた患者146例の5年生存率は、94±2%で、受けていない85例の患者は85±5%でした。ただし、肺洗浄法後に再発することもあり、その場合は再度の治療が必要となることがあります。肺洗浄法は、診断後12ヶ月以内に施行されることが多く、84%の患者が第1回の肺洗浄後に症状、呼吸機能、画像所見が改善します。しかし、全体の66%が診断後1年以上経過した時点で2回目以降の肺洗浄を必要としていました。つまり、ほとんどの患者さんは、肺洗浄に反応してよくなるけれども、3分の2の症例では、1年経つ間に再び全肺洗浄法を受けなければならない状態になるということです。全肺洗浄法による改善の持続期間は、約15ヶ月でした。よくなった患者(n=92)とよくならなかった患者(n=18)を比較した結果、性別、出身地域、症状の持続期間、喫煙状態、診断から全肺洗浄法までの時間、[A-a] DO2、血清LDH、報告された年代に差は見られませんでしたが、よくならなかった患者は若年層である傾向がありました(中央値:35歳 対 39歳)。診断時の年齢を20歳以下、21~39歳、40歳以上に分けて肺洗浄に対する治療反応性を確認したところ、改善した割合は、それぞれ58%(12例中7例)、84%(50例中42例)、90%(48例中43例)と年齢が高くなるにつれて治療効果がでやすい傾向でした。
2016年に刊行された肺胞蛋白症の全肺洗浄術に関する国際サーベイランス(Campo et al. Orphanet Journal of Rare Diseases (2016) 11:115.DOI: 10.1186/s13023-016-0497-9)は、14カ国20施設における成人の全肺洗浄法と、6カ国10施設における小児に対する全肺洗浄法を対象として調査されました。全肺洗浄法が実施された理由は、肺機能低下100%、安静時PaO2低下が90%、胸部画像所見増悪が79%、自覚症状(主として呼吸困難)が42%であったことが報告されています。一方、我が国のガイドラインでは、安静臥床室内気PaO2<70 Torrを基準としていますが、病状が進行する症例や区域洗浄を希望しない症例も適応と考えられると述べられています。禁忌には、重症心血管疾患、心不全、敗血症、重症肺感染症と線維症終末期が挙げられています。また、全肺洗浄法を施行する場合には、肺非結核性抗酸菌症や肺アスペルギルス症などを併発する場合には感染症を治療した上で、慎重に検討し、本人と家族の同意を得る必要があると述べられています。
全肺洗浄法の手技
挿管チューブを正確に挿入するためには、高度な技術が必要です。片肺分離換気用のダブルルーメンチューブは一般的には左右どちらの洗浄であっても左用が使用されます。これは、気管支の解剖学的な特性(右主気管支より左主気管支の方が約3倍長くチューブの固定が安定する)によるものです。この気管支への固定をしっかり行うことで、換気肺への洗浄液の漏出は起きなくなります。また、一般的に気管チューブのカフ圧は30cmH2O未満が推奨されていますが、洗浄肺においては50mmHg(68cmH2O)にすることが推奨されています。換気肺への洗浄液の漏れを防止するために、洗浄肺を30~40cmH2Oで加圧して換気肺から空気の漏出がないことを確認します。全身麻酔には、プロポフォール、オピオイド、神経筋遮断薬の組み合わせが使用されています。全肺洗浄時の人工呼吸管理は、基本的にpressure control ventilation +PEEPを使用します。
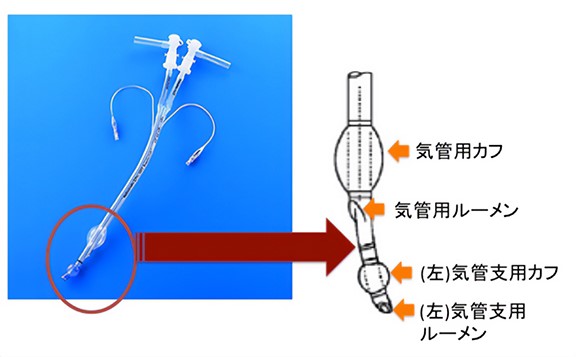 片肺分離換気用のダブルルーメンチューブ
片肺分離換気用のダブルルーメンチューブ最初の生理食塩水を注入する前に、通常は"Degassing"と呼ばれる手順が行われます。この手順では、洗浄側の肺に100%酸素を注入して、肺内の空気(酸素+窒素)を除去します。これは、肺内に空気中の窒素が残っていると、洗浄液の肺胞内への流入が阻害され、洗浄効果が低下するためです。洗浄効率を向上させるために行われるDegassingは、洗浄肺を100%酸素で15分間換気し、洗浄側気道を10~15分間クランプして吸収性無気肺化します。この手順を行うことで、洗浄液が肺内に均一に流入し、洗浄効果が最大限に発揮されるようになります。急激な無気肺の形成は、低酸素血症を引き起こす可能性があります。また、Degassing中に患者の酸素飽和度や呼吸状態をモニターすることも重要です。
次に洗浄の際の体位ですが、国際サーベイランスによると、仰向けの体位を採用する医療機関が12施設、90度の側臥位を採用する医療機関が6施設、30~45度の側臥位を採用する医療機関が2施設、排液促進のためにトレンデレンブルグ体位(仰向けで頭部より下半身を高く保つ体位)を採用する医療機関が7施設ありました。経験が少ない医療機関では、仰向けの体位が妥当です。
 洗浄液(生理食塩水)を
洗浄液(生理食塩水)を洗浄側チューブに接続して、
注入を開始するところ
 排液チューブ高さ
排液チューブ高さ-排液ボトルは床面に接地している。
 注入側チューブと排液側チューブ
注入側チューブと排液側チューブ国際サーベイランスによると、全ての20施設で37℃に加温した生理食塩水を用いていました。1回あたりの生理食塩水の注入量は、施設によって大きくことなり、平均800±331mlでした。したがって、総注入量も大きく異なり、5~40リットルの範囲であり、平均総注入量は片肺あたり15.4 ±6.8リットルでした。
ほとんどの(14/20)施設で洗浄効率を高めるために術中胸部パーカッション(叩打)を行っています。しかし、その方法とタイミングは施設によって大きく異なります。10(50%)施設が徒手的叩打を行い、4施設(20%)がバイブレーターを使用していました。
生理食塩水の注入と排出は以下のような手順で行われます。
- ダブルルーメンの挿管チューブを介して、37℃に加温した洗浄液(生理食塩水)を洗浄側の肺に注入します。
- 肺内に一定時間(数分程度)洗浄液を滞留します。このとき、体外から振動を与え洗浄液を攪拌します。
- 洗浄液を排出します。ベッドの高さから床まで自然排出します。このとき、注入した全量が排液去される訳ではなく、ある程度量の洗浄液が肺内に残ります。
- 排出される洗浄液がほとんどなくなったら、次の洗浄液を注入し、同じ手順で洗浄を続けます。
- 通常は洗浄排液の色の変化によって、洗浄の効果を判断します。通常、最初の洗浄で排出される液体は白濁しており、タンパク質が多く含まれています。洗浄を続けるにつれて、排出液の色が薄くなり、透明に近くなります。しばしば濁度を測定して終了の目安としますが、確立した終了の基準はありません。基本的には見た目の透明度が増し、サイクル毎での変化が乏しくなり、ある程度のサイクル数を終えると終了とします。
片肺の全肺洗浄法の所要時間は2時間から6時間までと様々ですが、国際サーベイランスによると、両方の肺で平均6 ±1時間でした。全肺洗浄法終了後、シングルーメンの気管チューブに交換して抗生剤を投与(施設によっては、1回目の洗浄液排液後に抗生剤を投与)します。
 洗浄を20回繰り返した洗浄液
洗浄を20回繰り返した洗浄液回復までの期間
洗浄後は、ICUで12~24時間人工呼吸管理をし、酸素化の改善を確認してから離脱します。全肺洗浄法の合併症は、一過性発熱が最も多く、次いで低酸素血症、喘鳴の順であることが国際サーベイランスで報告されています。全肺洗浄法の施行回数は(左右の洗浄を1回と数えて)平均2.5回であり、約2/3の症例は1回以上、平均間隔は8.0 ±6.5ヵ月であることが報告されています。一和多らの報告では、一人の患者あたり、平均2.60回で、全肺洗浄法の間隔は平均15.0ヵ月でした。
全肺洗浄時のトラブル
全肺洗浄時のトラブルとして、カフ圧が低いときに起こる注入洗浄液の換気肺への漏出による低酸素血症があります。また、換気肺に洗浄液が漏出すると人工鼻のフィルターが過度に加湿されて閉塞して、換気が障害されます。このため、洗浄チューブの位置やカフ圧を適切に調整し、漏出を最小限に抑えることが重要です。肺洗浄時は洗浄液の注入量と排液量を記録して、肺内の残存する洗浄液量を把握することが大切です。
一般的に、全肺洗浄法の合併症やトラブルとしては、以下のようなものが報告されています。
- 1.低酸素血症
- 洗浄液の注入やDegassing(100%酸素を注入後に吸収性無気肺を作成すること)時に起こる可能性があります。シャント血流となる洗浄肺の血流量の増減を考えた対処が必要です。洗浄肺を上にした体位にするとシャント血流を減少して、高度な低酸素血症が防止できます。
- 2.感染症
- 術後に(人工呼吸器関連)肺炎が起こる可能性があります。このため、抗菌薬を投与します。
―― なお、以下のトラブルの頻度は少ないですが、考慮しておく必要があります。―― - 3.出血
- 洗浄中に肺や気道の出血が起こることがあります。出血が軽度であれば、洗浄を続けることができますが、重度の場合は洗浄を中止する必要があります。
- 4.気胸
- 洗浄中に気胸が起こることがあります。洗浄側では排液量もしくは回路内圧、換気側では換気量と気道内圧の変化に注意する必要があります。洗浄後に胸部X線検査を行い、気胸の有無を確認することが重要です。
- 5.カテーテル関連合併症
- ECMO併用の場合にカテーテルを挿入する際に血管損傷や塞栓症、血栓症が起こる可能性があります。
- 6.肺塞栓症
- 洗浄中に肺塞栓が起こることがあります。洗浄液の流速や注入量を調整することで予防することができます。
- 7.気道痙攣
- 洗浄中に気道攣縮が起こることがあります。気管支拡張薬を投与します。なお、37℃に加温しない生理食塩を注入すると気道の温度が急激に低下して、気道攣縮が起こることがあります。
これらの合併症やトラブルは、洗浄チューブの挿入や洗浄液の注入、排出などを行う医師や看護師が適切な技術と知識を持って手順を行うことで予防することができます。また、術前に患者の適切な評価やリスク管理を行うことも重要です。
ECMO※の使用について
※ECMO=extracorporeal membrane oxygenation:体外式膜型人工肺
呼吸不全が高度な患者にはリスクがあるため、過去には使用を避けられることが多くありました。しかし、近年では、ECMO(人工心肺装置)を使用することで、全肺洗浄を行うことが可能になっています。ECMOは、血液を体外に取り出し、酸素を供給して二酸化炭素を除去することで、呼吸不全の患者をサポートするために使用されます。全肺洗浄中にECMOを使用することで、患者の安全性を高めながら洗浄を行うことができます。
ECMOは重篤な病態に対する治療法のため、合併症も多岐にわたります。
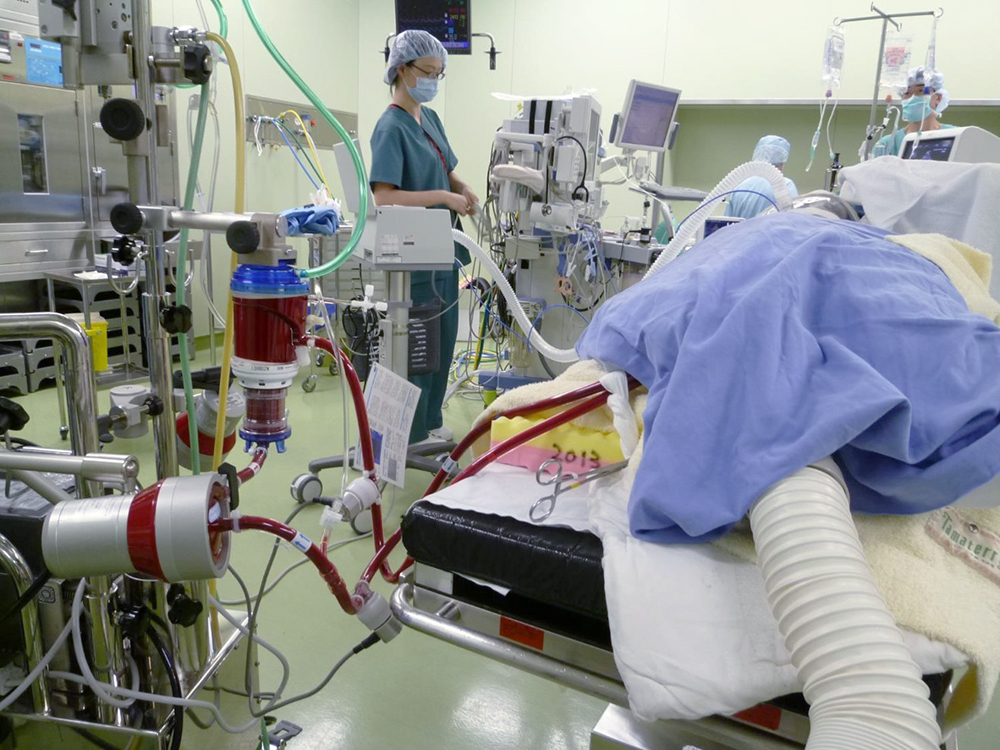 ECMO装置を回しているところ。静脈から静脈へと灌流している。
ECMO装置を回しているところ。静脈から静脈へと灌流している。代表的な合併症としては、以下のようなものがあります。近年、COVID-19感染などによりECMOを使用する頻度は増えたため管理法が確立し、また機材の進歩に伴って合併症の発生リスクは減少しました。
- 1.出血
- カテーテルを挿入する際の血管損傷により出血する危険があります。回路閉塞リスクを最小限にするために、ECMO時には抗凝固薬を使用するため、通常時よりもさらに出血しやすくなります。
- 2.血栓症
- ECMOによる血液の循環が滞ること、血液を体外で循環させるため、血栓症が発生する可能性があります。そのため、血栓症予防のために抗凝固薬を使用することがあります。
- 3.感染症
- ECMOを行うためには、静脈カテーテルの挿入が必要となります。そのため、感染症を引き起こすリスクがあります。予防策として、静脈カテーテルを清潔に保ち、適切な抗生物質を使用することが必要です。